Nous sommes loin du temps de Louis-Bernard Guyton au XVIIIème (à l’origine de la découverte des propriétés désinfectantes de l’acide muriatique, puis le chlore) où se parfumer revenait pratiquement à se laver !
C’est Ignace Philippe Semmelweiss qui en 1847 remarqua des similitudes entre des cadavres autopsiés et les lésions trouvées sur les femmes mortes de fièvre puerpérale après accouchement, du fait de l’absence d’asepsie. Le lavage au savon ne suffisait pas, il fallait employer une solution de chlorure de chaux.
Ce n’est que dans les années 1880, après les découvertes de Pasteur, que les hôpitaux s’équipent en matériel de stérilisation. L’hôpital cesse d’être « l’antichambre de la mort ».
L’actualité en hygiène hospitalière c’est avant tout la prévention des maladies dues à des microbes et donc la lutte contre les infections nosocomiales. C’est un objectif institutionnel pour l’ensemble des établissements de santé qui fait partie d’un processus initié en 1988 par la création du Comité de Lutte Contre les Infections Nosocomiales, le CLIN.
Chaque service hospitalier doit s’y référer pour prévenir tous risques infectieux, les protocoles du CLIN sont par conséquent aussi appliqués aux examens pratiqués en service d’imagerie cardio- vasculaire.
Ce type de service reste un lieu de passage pour un grand nombre de personnes (IDE, MERM, médecins cardiologues, anesthésiste, chirurgiens…mais aussi brancardiers, secrétaires…) pour qui la rigueur du comportement doit être comparable à celle attendue dans un bloc opératoire (zones différenciées et une asepsie progressive).
1) Les risques infectieux : une problématique dans notre spécialité
- le patient
Concernant surtout l’exploration vasculaire des membres inférieurs, il est fréquent de faire des explorations chez des patients porteurs de BMR (Bactéries Multi Résistantes aux antibiotiques). Ce sont des patients diabétiques, polyvasculaires présentant des plaies non cicatrisées pour lesquels des précautions particulières de type contact sont prescrites. Ces examens sont réalisés généralement en fin de programme, afin d’éviter tout risque de contamination.
Le personnel paramédical dont les MERM qui assurent la prise en charge de ces patients doivent prendre toutes les précautions de contact (jambe présentant la plaie infectée protégée par un pansement et toute autre forme de protection, désinfecter les mains, mettre des gants…).
Dans un 2ème temps, après l’exploration, il faut désinfecter tout ce qui a été au contact du patient.
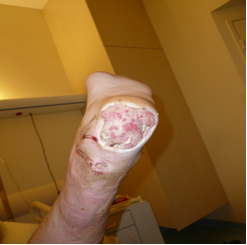
En cardiologie interventionnelle, un patient en choc cardiogénique intubé et ventilé est un patient fragile de part sa dépendance aux appareils d’assistance respiratoire ou autre. La prise en charge en « aveugle » (méconnaissance des antécédents) d’un patient éventuellement immuno-déprimé peut entrainer un risque infectieux plus important pour lui.
- le matériel
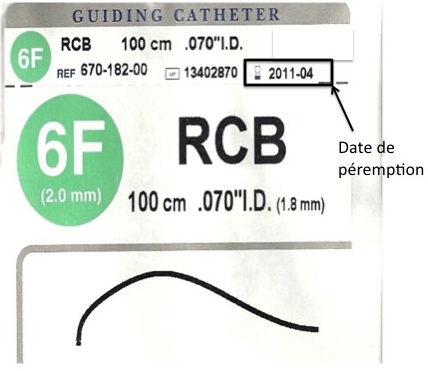
Tout le matériel, qu’il soit implantable ou non, doit être vérifié : péremption, intégrité de l’emballage, aspect du matériel… En effet, la préparation du matériel stérile nécessite une technique d’asepsie maîtrisée. Le risque est d’utiliser un matériel qui n’est plus stérile après une erreur de manipulation. D’où l’intérêt d’une vigilance accrue, et de former le personnel au technique de bloc opératoire.

2) Les précautions et leur mise en œuvre
a) Le fonctionnement du service
Comme dans un bloc opératoire, « tout ce qui est amené » dans le secteur de radiologie cardio-vasculaire doit être contrôlé avant l’entrée :
- filtration de l’air des salles d’examens par un système de ventilation
- contrôle périodique de la qualité de l’eau (service hygiène)
- Décartonnage du matériel avant pénétration dans le service
- Stockage du linge propre (draps, alèses…) dans un local spécifique
- le patient arrive préparé pour son examen : traitement des pilosités (si besoin), douche le matin de l’intervention avec un savon désinfectant, sans bijoux ni montre, habillé d’une blouse d’hospitalisé et perfusé
- le personnel du service a suivi les recommandations sur l’hygiène de base : cheveux courts ou attachés, ongles courts propres et sans vernis, aucun bijou, les mains propres.
- Le lavage simple des mains est de règle avant l’entrée dans le service.
- toute personne étrangère au service se doit de prendre contact avec le service à l’aide d’un interphone placé à l’extérieur du secteur.
Le personnel du service porte une tenue hospitalière et des chaussures réservées au travail, propres et lavables.
Le tablier de plomb, les lunettes plombées et cache thyroïdes doivent être propres et désinfectés (détergent désinfectant) régulièrement.
b) Le déroulement de l’examen
Les examens pratiqués en salle de cathétérisme consistent à réaliser un abord vasculaire artériel et ou veineux . La prévention des risques infectieux se fait à travers toutes les étapes de l’examen.
Le personnel présent en salle, encadrant les personnes habillées stérilement, doit réaliser une friction des mains avec un produit hydroalcoolique après avoir respecté les règles citées ci-dessus.
Les opérateurs médecins et personnel paramédical qui s’habillent stérilement portent un masque, des lunettes et une charlotte, leurs mains sont sans bijoux,sans montre, ongles courts et sans vernis. Ils réalisent ensuite une désinfection chirurgicale des mains par friction hydroalcoolique ou à défaut par lavage.
La désinfection chirurgicale par friction se déroule en deux phases :
Brosser les ongles uniquement. Lavage simple des mains avec une dose de savon doux. Masser les mains et avant bras en incluant les coudes pendant 30 sec. Rincer abondamment et sécher avec des essuie mains à usage unique non stériles
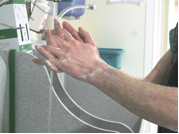
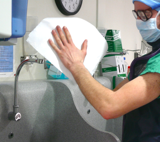
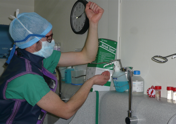
Désinfection chirurgicale par friction avec 10ml de solution hydroalcoolique en répartissant la solution sur les mains, poignets, avant bras et coudes (sans oublier les paumes et les espaces interdigitaux). Entre deux examens, si l’opérateur n’a pas souillé ses mains, il peut faire directement la désinfection hydroalcoolique sans se les relaver.
Comme avant tout geste invasif, le patient bénéficiera d’une préparation cutanée du champ opératoire comme suit :
- détersion de la peau avec un savon désinfectant
- rinçage à l’eau stérile
- séchage
- désinfection de la zone avec un antiseptique alcoolique
Il est important de respecter le temps de séchage avant la pose des champs stériles ainsi que d’établir la traçabilité des étapes sur la fiche de liaison entre le service de radiologie cardio-vasculaire et les unités de soins.

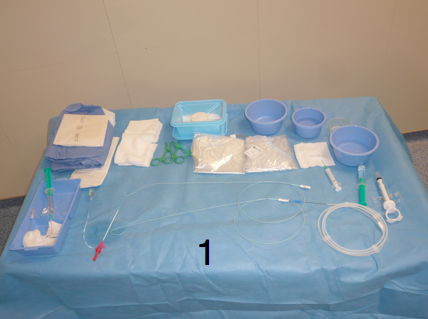
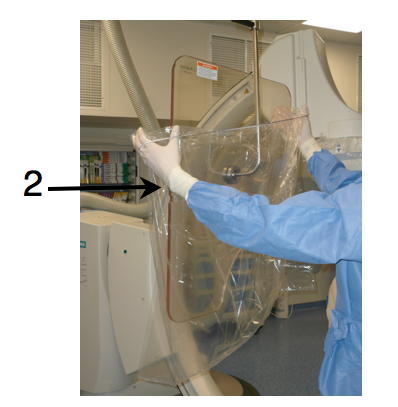
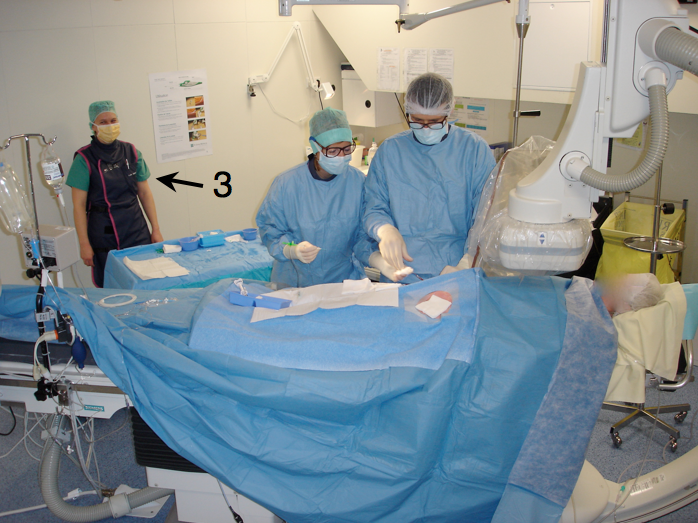
Après la désinfection chirurgicale des mains, l’opérateur est ensuite habillé d’une casaque stérile et de gants stériles. Il prépare sa table stérilement (1), effectue le champage du patient, protège le capteur plan et la vitre plombée d’une housse stérile (2) avec l’aide d’une personne « satellite » ou « circulante » (3) présente en salle de cathétérisme.
Tout matériel utilisé et implanté fait l’objet d’une traçabilité, répertorié dans la base de données du patient.
c) Après la procédure
En fin d’examen, on procède à l’élimination des déchets, l’évacuation des linges souillés et un nettoyage de la salle. Le linge souillé et les déchets (contaminés ou non) respectent un circuit bien déterminé et sont déposés dans un local qui leur est propre.


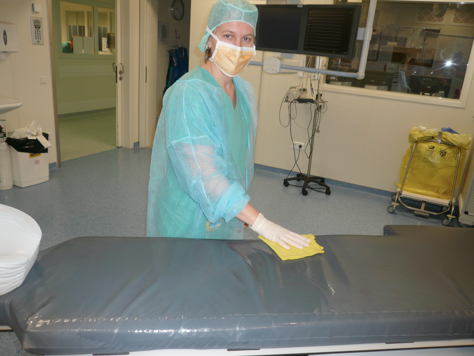
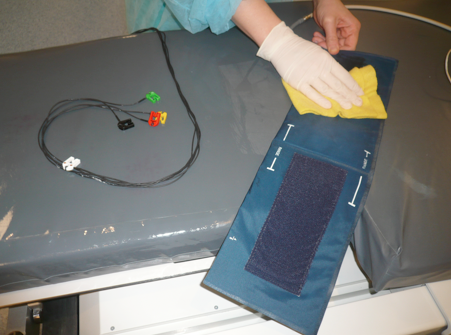
Entre chaque examen les surfaces (la table d’instrumentation…) ainsi que tout ce qui a été en contact avec le patient (brassard de tensiomètre, câble ECG…) sont nettoyés avec un détergent-désinfectant.
3) Les conséquences possibles
Il s’agit de l’apparition d’une infection liée aux soins (IAS).
L’IAS comprend l’infection nosocomiale (contractée au sein de l’établissement) ainsi que toutes celles affectées par les soins délivrés en dehors de l’hôpital. Il est possible d’observer une telle infection jusqu’à 30 jours après l’intervention voire dans l’année s’il y a eu implantation d’un matériel prothétique.
Une infection peut être mise en relation avec une intervention en ciblant le type de germes mis en cause.
Trois grands types de risques d’acquisition sont identifiés : l’environnement, l’acte et l’état pathologique du patient.
Dans l’environnement cardio-vasculaire et en prenant en compte les divers examens réalisés dans les unités dédiées à cette pathologie, les conséquences possibles d’infections peuvent concernées le site de ponction, une colonisation de germes sur l’endoprothèse coronaire, une myocardite, une péricardite, voire une septicémie.
Conclusion :
Face aux mesures drastiques appliquées à l’hygiène hospitalière, la salle de cathétérisme cardio-vasculaire peut être assimilée à un bloc opératoire, complètement impliquée, de part ses examens invasifs, proche d’un bloc op.
Le MERM, tout comme l’IDE exerçant dans ce domaine, est concerné par cette approche pour respecter les mesures d’hygiène hospitalière. Si les notions de base ont été acquises dans les instituts de formation,il est primordial de mettre à jour ses connaissances, pour limiter les risques d’infection liée aux soins.
En remerciant Lydie, MERM en salle de cathé de l’hôpital Schweitzer (Colmar) pour sa participation à la rédaction de cette partie….

